1. Impfung – Künstliche Stimulation einer Antikörperproduktion und Immunantwort
Die Corona-Pandemie rückt das Thema Impfungen in den Fokus der Öffentlichkeit: Was sind die Chancen und Risiken einer Impfung? Wer profitiert wie stark und vor allem wie lange von einem Impfschutz? Wie groß sind die Unterschiede zwischen den einzelnen Impfstoffen? Um zu verstehen, was genau eine Impfung ist, welche Arten es gibt und wie Impfstoffe funktionieren, hilft es, die Grundlagen des menschlichen Immunsystems und der sogenannten erworbenen Immunität zu kennen. Dies wird ausführlich im ersten Teil der Data4Life Reihe zu Immunität erläutert. Der Kern dieser erworbenen Immunität besteht darin, dass ein vorheriger Kontakt mit einem Krankheitserreger eine Art immunologisches Gedächtnis in Form von maßgeschneiderten Antikörpern erzeugt. So werden Abwehrmechanismen, die zur Antikörperproduktion führen, sofort eingeschaltet, wenn der Körper ein zweites Mal Kontakt mit dem gleichen Erreger hat.
Eine kurze Geschichte der Impfung
Während Berichte über sehr einfache Formen der Impfung bis ins 15. Jahrhundert in China und Indien zurückgehen, wird die Geburt der modernen Impfgeschichte größtenteils der Arbeit von Edward Jenner zugeschrieben [1]. In der breiten Öffentlichkeit weitgehend unbekannt, gilt der englische Arzt und Wissenschaftler unter Fachkollegen als „Vater der Immunologie“. Seine Arbeit konzentrierte sich im 18. Jahrhundert auf Kuhpocken (Variolae vaccinae), die den englischen Fachbegriff für Impfstoff nämlich „vaccine“ prägte. Jenners Forschung führte zur Entwicklung einer für breite Teile der Bevölkerung zugänglichen Impfung gegen Pocken, was unzählige Leben rettete [2]. Seit diesen ersten bahnbrechenden Entdeckungen hat sich die Impfstoffherstellung ständig weiterentwickelt. Die daraus resultierenden, weltweit durchgeführten Impfprogramme werden als Revolution im Gesundheitswesen angesehen.
Aktive und passive Impfungen
Die grundlegende Prämisse hinter jeder Impfung ist, den Körper auf den Kampf gegen einen Erreger vorzubereiten, mit dem er vorher noch nicht in Kontakt gekommen ist. Dies kann durch eine aktive oder durch eine passive Impfung (Immunisierung) erreicht werden [3].
Aktive Immunisierung
Die aktive Immunisierung funktioniert, indem der Körper einem geschwächten oder inaktiven Erreger ausgesetzt wird, der das Immunsystem dazu veranlasst, die notwendigen Antikörper zu produzieren. Kommt es dann später zum Kontakt mit dem „richtigen“ Erreger, sind diese Antikörper unmittelbar verfügbar. Ganz so, als habe der Geimpfte die Infektion bereits durchgemacht. Die aktive Immunisierung umgeht somit die Infektion und gleichzeitig auch die dadurch verursachte Krankheit.
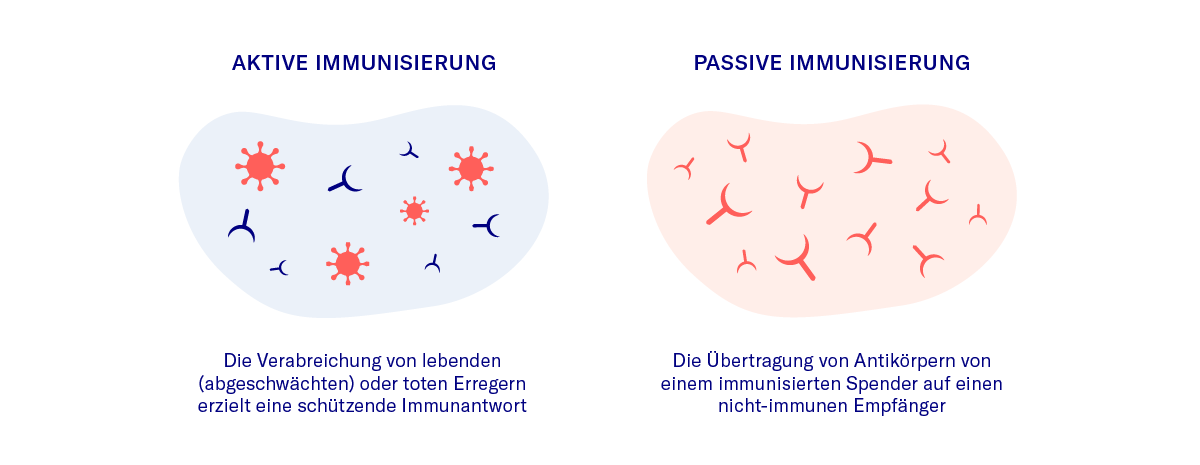
Passive Immunisierung
Bei der passiven Immunisierung werden Antikörper gegen einen spezifischen Erreger aus dem Blut einer Person herausgefiltert, aufbereitet und einer anderen Person verabreicht. Ähnlich funktioniert die Immunisierung eines Kindes im Mutterleib, wo die Mutter ihre Antikörper über die Plazenta an das ungeborene Kind weitergibt, oder auch der sogenannte „Nestschutz“, wenn das Neugeborene Antikörper über die Muttermilch erhält. In beiden Fällen hat das Kind noch keine eigenen Antikörper gebildet, sondern erhält den Schutz vor einer Krankheit passiv über die Mutter. Mit der Zeit gehen die mit der passiven Immunisierung verabreichten Antikörper verloren. Das bedeutet, dass der Schutz für die Person, die die Antikörper erhält, nur eine begrenzte Zeit anhält.
Heutzutage ist die aktive Immunisierung die gebräuchlichste Form der Impfung, da sie (im Gegensatz zur passiven Immunisierung) den Körper dazu anregt, eigene Antikörper zu bilden und dadurch Schutz über einen längeren Zeitraum gewährt.
Ein bekannter Anlass, bei dem sowohl eine aktive als auch eine passive Immunisierung durchgeführt wird, ist Tetanus („Wundstarrkrampf“). 1890 wurde erstmals eine passive Immunisierung mit Antikörpern durchgeführt. Dieses „Antiserum“ wird bis heute in der Medizin eingesetzt, da es einen schnellen und effektiven Schutz ermöglicht, der allerdings nur wenige Wochen anhält. Es wird daher nur im Akutfall, z.B. bei einer stark verschmutzten Wunde bei unbekanntem Impfstatus, eingesetzt. Basis für die heute weltweit durchgeführte präventive Impfung ist die im Jahr 1924 entwickelte aktive Immunisierung. Dabei richtet sich die Immunantwort des Körpers nicht gegen den Erreger selbst, sondern gegen den von ihm produzierten Giftstoff, der für den tödlich verlaufenden Wundstarrkrampf verantwortlich ist [4].
Impfstoffarten
Es gibt viele verschiedene Arten von Impfstoffen, die verschiedene Zustände und Teile eines Erregers verwenden, um die notwendige Immunreaktion zu stimulieren [5].
Lebendimpfstoffe
Bei sogenannten Lebendimpfstoffen wird einer Person ein lebender, aber geschwächter (attenuierter) Erreger verabreicht. Dies ermöglicht es dem Erreger, sich im Körper zu vermehren und zügig die notwendige Immunantwort (Antikörperbildung) zu stimulieren. Da der Erreger prinzipiell noch aktiv ist, ist man bei immungeschwächten Personen mit dieser Art von Impfung etwas zurückhaltender.
Totimpfstoffe
Im Gegensatz zu Lebendimpfstoffen besteht diese Art von Impfung aus abgetöteten Mikroorganismen bzw. Teilen von Mikroorganismen, die sich nicht mehr vermehren können. Die Immunantwort ist dadurch langsamer und schwächer. Meistens wird daher eine zusätzliche Substanz („Adjuvant“) benötigt, um die notwendige Immunantwort zu stimulieren, sowie regelmäßige Auffrischungsimpfungen. Der Vorteil ist, dass seltener unerwünschte Nebenwirkungen bzw. Krankheitssymptome auftreten.
Historisch gesehen sind dies die zwei Hauptarten von Impfungen. Es existieren aber zahlreiche weitere Impfstoffarten, bei denen beispielsweise die Außenhülle der Krankheitserreger oder deren Giftstoffe bzw. Virus-Genabschnitte als Grundlage für die Stimulierung der Antikörperproduktion verwendet werden.
Impfungen und Herdenimmunität
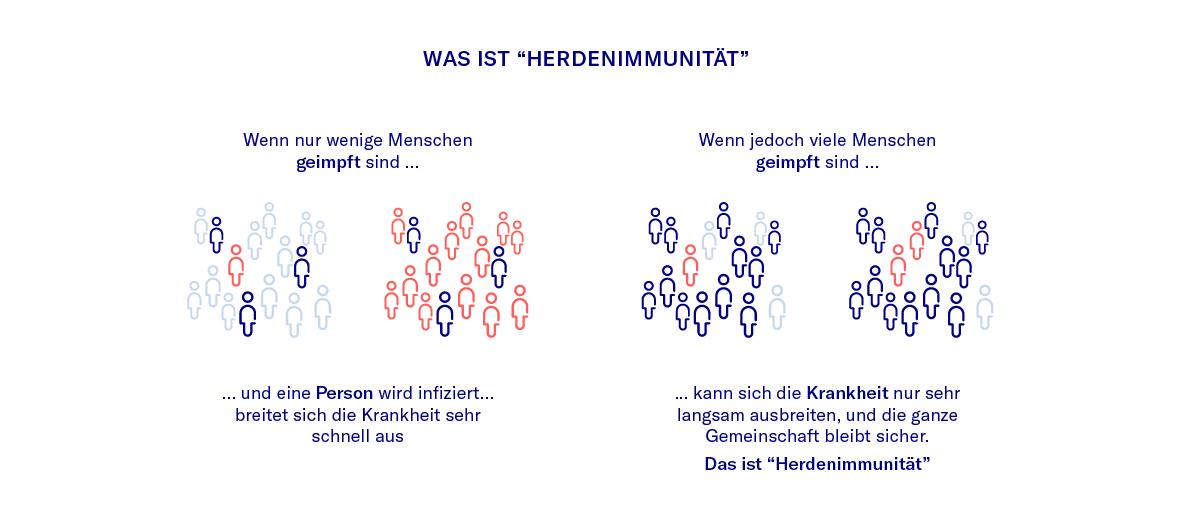
Herdenimmunität beschreibt das Phänomen, dass nicht jeder Einzelne eine Immunität aufbauen muss, um die Verbreitung eines Erregers in einer Population zu stoppen. Wenn genügend Personen immun sind, kann der Erreger, auf die Gesamtpopulation bezogen, nicht mehr weitergegeben werden, da er nicht mehr auf genügend neue, nicht-immune Personen übergehen kann. Die wenigen nicht-immunen Menschen sind in der Herde somit „geschützt“. Die relative Zahl der immunen Menschen, die es zum Erreichen einer Herdenimmunität braucht, hängt maßgeblich von der Infektiosität des Erregers ab – je einfacher der Erreger weitergegeben werden kann, desto größer der notwendige Anteil immuner Personen an der Gesamtpopulation (mit dem theoretischen Maximalwert von 100%) [6]. Auf diese Weise kann eine Herdenimmunität durch groß angelegte Impfprogramme erreicht werden. So waren Masern, Mumps, Polio und Pocken einst weitverbreitete Volkskrankheiten. Nach flächendeckenden Impfprogrammen und der daraus resultierenden Herdenimmunität sind sie mittlerweile in Teilen der Welt extrem selten geworden oder gelten sogar als ausgerottet – ohne dass 100% der Bevölkerung zwingend immun sind. Herdenimmunität kann auch dann erreicht werden, wenn ein großer Teil der Bevölkerung eine Krankheit durchgemacht und überlebt hat und somit immun ist [7]. Bei einigen Erkrankungen wie etwa den Masern liegt die Impfrate in Deutschland jedoch seit einiger Zeit knapp unter der Prozentzahl, die eigentlich für eine Herdenimmunität notwendig wäre. Daher kommt es immer wieder zu lokalen Ausbrüchen.
2. Coronavirus (SARS-CoV-2) und Immunität
Aber wie sieht es mit der Immunität im Zusammenhang mit dem Coronavirus (SARS-CoV-2) aus? Bisherige Untersuchungen zeigen, dass eine Infektion typische Antikörper produziert. Das Vorhandensein solcher Antikörper bildet die Grundlage für den Antikörpernachweis-Test, der bestimmen soll, ob eine Person bereits mit dem Coronavirus infiziert war. Nähere Informationen über Coronavirus-Antikörper und deren Nachweismethoden finden sich im Data4Life Artikel zu Antikörpern.
Wie lange hält der Antikörper-Schutz?
Unter Wissenschaftlern besteht Einigkeit, dass die Bildung solcher Antikörper (sogenannter IgG, Immunglobulin G) bei den meisten Menschen einen Schutz vor einer erneuten Infektion bietet. Die Frage ist jedoch, wie lange dieser Schutz anhält. Da SARS-CoV-2 und die neu entstehenden Mutanten erst seit relativ kurzer Zeit bekannt sind, lässt sich dies bisher nicht mit Sicherheit sagen. Auf der Grundlage von Studien über frühere Coronaviren, darunter SARS-CoV aus dem Jahr 2002 und MERS-CoV, das Virus, das für das Middle Eastern Respiratory Syndrome verantwortlich ist, wurde initial davon ausgegangen, dass eine antikörpervermittelte Immunität gegen das gegenwärtig verbreitete Coronavirus mindestens zwei bis drei Jahre anhält [8]. Jedoch deuten neuere Untersuchungen, die Mitte Juni 2020 in „Nature Medicine“ veröffentlicht wurden, darauf hin, dass Antikörper gegebenenfalls nur ca. zwei bis drei Monate vorhanden sind [9]. Dies trifft insbesondere auf die Fälle zu, bei denen während der Infektion nur leichte Symptome auftraten.
Zusätzlicher Schutz durch weitere Immunzellen?
Ein niedriger Antikörperspiegel allein bedeutet jedoch nicht zwingend, dass es zu einer erneuten Infektion kommt. Denn weitere Faktoren scheinen bei der SARS-CoV-2-Immunität eine Rolle zu spielen. Beispielsweise deuten Studien der Columbia University darauf hin, dass nicht nur spezifische Coronavirus-Antikörper, sondern auch eine starke sogenannte T-Zell-Antwort eine entscheidende Rolle bei der langfristigen SARS-CoV-2-Immunität spielen könnte [10]. Zu ähnlichen Ergebnissen kamen Forschende der Universität Tübingen. Die Studien, die dort durchgeführt wurden, zeigten, dass neben Antikörper-produzierenden B-Zellen offenbar auch T-Zellen eine bedeutende Rolle bei der Bekämpfung von SARS-CoV-2 spielen. Anscheinend ist diese Reaktion das Ergebnis einer früheren Exposition gegenüber gewöhnlichen Erkältungs-Coronaviren, mit anderen Worten: eine Kreuzimmunität [11].
Kreuzimmunität mit gewöhnlichen Erkältungs-Coronaviren
Dies ist ein weiterer Faktor, der bei der Abschätzung der Immunität gegenüber SARS-CoV-2 berücksichtigt werden muss. Bereits im Mai 2020 haben Studien von Wissenschaftler:innen am University College London darauf hingewiesen, dass eine vorherige Infektion mit gewöhnlichen Erkältungs-Coronaviren („common cold“) erklären könnte, warum viele Personen bei einer Infektion mit SARS-CoV-2 keine oder nur sehr milde Symptome entwickeln [12]. Denn in der Tat gibt es nicht nur einen, sondern mehrere Typen von Coronaviren, von denen die meisten schon seit Jahrzehnten existieren und nur eine harmlose Erkältung verursachen. Mit anderen Worten: Eine frühere Infektion mit einem der anderen weniger gefährlichen Erkältungs-Coronavirus könnte Antikörper erzeugen, die gegebenenfalls auch gegen das jetzige Sars-CoV-2-Virus wirksam sind – zumindest teilweise. Solche Antikörper können auch bei Antikörpertests irrtümlich zu sogenannten falsch positiven Ergebnissen führen [13]. Das bedeutet wiederum, dass Personen möglicherweise positiv auf das SARS-CoV-2-Coronavirus getestet werden, wenn sie tatsächlich nur Antikörper gegen ein anderes, harmloses Coronavirus aufweisen.
Solch teilweise widersprüchliche Erkenntnisse machen deutlich, dass die Frage nach der Immunität gegen SARS-CoV-2 komplex und vielschichtig ist, und eine Antwort darauf weiterer Forschung bedarf.
3. Immunitätsausweise
Eng verbunden mit der Frage nach der Immunantwort ist die Frage nach den sogenannten Immunitätsausweisen und nach der Rolle, die diese möglicherweise bei der Bekämpfung der Corona-Pandemie spielen könnten.
Bereits früh in der Pandemie stießen Politiker:innen und Wissenschaftler:innen die Diskussion rund um einen Immunitätsausweis bzw. eine Immunitätsdokumentation an. Diese Dokumentation sollte aufzeigen, ob eine Person eine Infektion bereits durchgemacht hat bzw. in Zukunft durch eine Impfung dafür immun sein wird. Regierungen in Ländern wie Chile, Deutschland, Großbritannien, Italien und den USA haben über das Konzept der Immunitätsausweise ausführlich debattiert.
Können Immunitätsausweise künftige Lockdowns verhindern?
Dahinter steht der Gedanke, dass ein zunehmend immuner Anteil der Bevölkerung von Einschränkungen im Alltag befreit werden könnte. Besonders angesichts einer bevorstehenden weltweiten Rezession könnte dieser Ansatz eine Möglichkeit darstellen, Bereiche des öffentlichen Lebens zu öffnen bzw. die Wirtschaft anzukurbeln, ohne unnötige Gesundheitsrisiken einzugehen.
Ethische Auswirkungen eines Immunitätsausweises
Die Einführung eines Immunitätsnachweises hat neben der medizinischen auch zu einer gesamtgesellschaftlichen Debatte geführt. Diese dreht sich vorwiegend um die Frage, ob und inwieweit ein solcher Ausweis jetzt oder in Zukunft zu einer Stigmatisierung bestimmter Gruppen führen kann. Der Deutsche Bundestag hat diese Debatte aufgegriffen und der Deutsche Ethikrat setzt sich jetzt genauer mit den möglichen Auswirkungen auseinander. [14,15]
Schlussfolgernd lässt sich sagen, dass obwohl das Immunsystem und die damit zusammenhängenden Fragen hochkomplex sind, viel getan werden kann, um die Immunität sowohl des Einzelnen als auch der Bevölkerung zu verbessern.
Insbesondere im digitalen Zeitalter und im Kontext einer Pandemie können digitale Lösungen dazu beitragen, die Bevölkerung zu informieren, Symptome zu überwachen und das Fortschreiten von Krankheiten zu verlangsamen.
Die Inhalte dieses Artikels geben den aktuellen wissenschaftlichen Stand zum Zeitpunkt der Veröffentlichung wieder und wurden nach bestem Wissen und Gewissen verfasst. Dennoch kann der Artikel keine medizinische Beratung und Diagnose ersetzen. Bei Fragen wenden Sie sich an Ihren Allgemeinarzt.
Ursprünglich veröffentlicht am